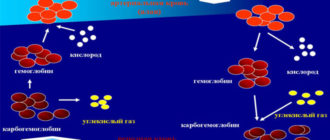
Чтобы разобраться, что такое шунтирование сердца после инфаркта, необходимо понять, как при этом поражается сердце. При нарушении сердечного кровообращения из-за закупорки коронарной артерии атеросклеротической бляшкой наступает кислородная недостаточность. В результате часть миокарда, куда не поступает кислородное питание, отмирает, а на его месте образуется рубцовое соединение. При инфаркте поврежденный участок становится недееспособным и другие зоны сердца должны работать с большей нагрузкой. При этом атеросклеротические процессы могут продолжаться и приводят к дальнейшему сужению просветов сосудов, провоцируя коронарную болезнь сердца.
Одним из методов лечения постинфарктных состояний является создание резервного пути для тока крови в сердце, это и есть шунтирование сердечной мышцы. При этом в сердце внедряют шунт, через который происходит циркуляция крови в обход закупоренного сосуда. Шунт соединяет поврежденный участок кровеносного сосуда со здоровой артерией. Подобные дополнительные протоки (анастомозы) между сосудами позволяют восстановить насыщение сердечных тканей кислородом и питательными веществами.
Аортокоронарное шунтирование
Это разновидность операции по шунтированию, когда для внедрения донорского сосуда, как правило, берут грудную или лучевую артерию, а также подкожную бедренную вену самого пациента. На практике отмечено, что шунты из артерий являются более долговечными, они надежнее трансплантатов из вен. Так, венозные шунты в 30% случаев закупориваются через 6-7 лет после операции, а артериальные шунты в 95% случаев функционируют более 15 лет.
АКШ применяют в основном при наличии следующих показаний:
- поражение 30% всех коронарных сосудов сердца,
- непроходимость более 50% левой сердечной артерии, являющейся главным поставщиком крови в левый участок сердца,
- чрезмерное сужение стенок передней межжелудочковой артерии в ее начальной части или одновременная закупорка двух других венечных артерий,
- стенокардия,
- при инфаркте или ишемических патологиях сердца,
Противопоказания к внедрению шунта в сердце:
- атеросклеротическая патология большого количества венечных артерий,
- образование рубцовой ткани в левом желудочке миокарда, что снижает скорость выброса крови из него на 70%,
- острая сердечная недостаточность,
- различные заболевания других органов: поражение легких, онкологические образования,
- преклонный возраст.
Виды и методики проведения коронарного шунтирования
В современной медицине применяют различные методы проведения хирургического вмешательства по внедрению шунтов:
- с применением аппаратуры по регуляции искусственного кровообращения (ИК),
- без использования ИК, с установкой стабилизирующего устройства,
- мини-инвазивное вмешательство проведение шунтирования через микроразрезы или проколы,
- традиционный метод реваскуляризации под общим наркозом со вскрытием грудной клетки и использованием аппарата ИК.
Первые 2 вида операций имеют ряд преимуществ, за что и получили особое распространение:
- снижается риск развития побочных явлений,
- уменьшается потеря крови во время вскрытия,
- из-за маленьких участков повреждений и их относительно быстрой заживляемости пациент быстрее выздоравливает и возвращается к активной жизнедеятельности.
Процесс проведения шунтирования артерий
Операции могут быть экстренные и плановые. Срочная операция необходима при непроходимости левой артерии миокарда или поражениях нескольких сосудов.
В случае правостороннего поражения правой части миокарда срочная операция противопоказана.
Плановое шунтирование после инфаркта обычно делается на 3-7 день после сердечного приступа. Операции по реваскуляризации проводятся на открытом сердце под общим наркозом при самостоятельном сокращении сердечной мышцы или с применением аппарата для создания искусственного кровообращения (ИК). Предпочтительным является использование ИК, но при этом учитывается состояние самого пациента, размер пострадавших участков сердца, показания и противопоказания. В зависимости от сложности хирургическая процедура может длиться от 3 до 6 часов.
Подготовительные мероприятия к шунтированию проводятся в несколько этапов:
- До назначения АКШ проводятся различные инструментальные исследования больного: ЭКГ, различные тесты, обследование коронарных сосудов при помощи рентгенографии с введением контрастирующих веществ (коронарография), посредством которого определяется локация и размеры сужения стенок сосудов.
- За сутки до операции прекращается прием пищи и воды больным. Также после последнего приема пищи в последний раз принимаются лекарства.
- Проводится очистка кожи от волосяного покрова на предполагаемом месте операции и на участке изъятия донорского сосуда.
- За день до операции и на утро проводят очищение кишечника пациента при помощи клизмы.
- Утром до процедуры больной должен принять душ.
- За сутки до операции проводится медицинский осмотр больного оперирующим хирургом, анестезиологом и помогающим персоналом. Проводятся необходимые анализы, обследование сердца, измеряется уровень давления, вес больного для расчета необходимого количества анестезирующего препарата для наркоза.
- Приблизительно за час до операции больной принимает успокаивающие препараты.
- Пациента доставляют в хирургический блок, укладывают на операционный стол. После подключения устройств, поддерживающих жизнедеятельность пациента во время операции, вводят наркоз. После этого начинается операция.
Порядок проведения хирургического вмешательства по коронарному шунтированию:
- Вскрывается грудная клетка, изымается грудная артерия для пересадки.
- Подключается ИК для работы сердца.
- Внедряется шунт.
- Отключается аппарат ИК и возобновляется нормальная работа сердца.
- Накладываются швы на месте разреза и устанавливается дренаж (катетер).
- Рассеченная грудина скрепляется специальными металлическими зажимами (металлоостеосинтоз) для обеспечения сращивания костей грудной клетки.
Послеоперационная реабилитация
После того как операция закончена, больного помещают в реанимационное отделение на несколько дней. 1-2 дня пациент находится на аппарате, искусственно поддерживающем дыхательные функции легких.
В дальнейшем, когда больной начинает дышать самостоятельно, для стимуляции работы легких и предупреждения возникновения застойных явлений в легких ему назначают специальные упражнения по надуванию резиновой игрушки. Проводится регулярная обработка швов и перевязка. Через 1-2 недели после заживления разрезов больной может принять душ. Для нормального сращивания грудной кости рекомендуется использование корсета (на срок до 6 месяцев до полного сращивания).
Питание больного после операции должно быть насыщенным, высококалорийным. В дальнейшем для реабилитации назначаются физические упражнения с постепенным увеличением нагрузок. Начинается активная деятельность с пеших прогулок сначала внутри здания, затем переходят на улицу, постепенно увеличивая расстояние пешей ходьбы до 1 км в день. Для полного восстановления очень полезным будет последующее лечение в специализированном санатории.
Возможные последствия и осложнения после операции
Любое хирургическое вмешательство в сердечную деятельность в ряде случаев может иметь определенные последствия или какие-либо осложнения.
Побочные эффекты от шунтирования сердца подразделяют на специфические и неспецифические.
Специфические последствия связаны с деятельностью самого миокарда и состоянием венечных артерий: сердечные приступы, увеличение случаев летального исхода из-за отторжения организмом шунта, воспалительные процессы в околосердечной области и плевре из-за попавшей инфекции, дисфункции и нарушение моторики сердечной мышцы, риск инсульта.
Общие осложнения представляют собой различные нежелательные последствия, которые могут возникнуть после любого оперативного вмешательства:
- повышение температуры,
- учащенный пульс и аритмия,
- боли в грудной клетке и суставах,
- общая слабость и недомогание,
- кровотечения,
- воспаление и накопление жидкости в пораженных участках,
- воспаление легких.
Профилактические мероприятия
Для предотвращения развития атеросклероза сосудов и инфаркта миокарда необходима профилактика:
- Придерживаться правильного питания с повышенным содержанием белков: приветствуются различные овощные, молочные и крупяные супы, кисломолочная продукция, нежирное мясо птицы и рыбы, овощи и фрукты в сыром виде, фруктовые и овощные соки. Исключаются из меню жареные, острые и соленые блюда, копченые изделия, жирное мясо, тяжелые животные жиры и маргарин, продукты с большим содержанием холестерина (фастфуд, картофель фри и др.).
- Отказ от спиртного и табачных изделий.
- Активный образ жизни: равномерные физические нагрузки, регулярные пешие прогулки на большие расстояния.
- Прием лекарств, назначаемых врачом, которые укрепляют сердечно-сосудистую систему.
- Борьба с лишним весом.
- Регулярный осмотр у врача с определением уровня холестерина.
- Для больных, перенесших шунтирование, курение категорически противопоказано, так как никотиновые вещества разъедают шунты.
В большинстве случаев люди после шунтирования выздоравливают настолько, что даже отпадает необходимость приема некоторых лекарственных средств, которые были показаны ранее. АКШ позволяет больным, страдающим сердечными заболеваниями, значительно продлить и улучшить качество жизни, заниматься любимым делом.